Symptome:
Die Erkrankung kann in jedem Alter auftreten. Meist manifestiert sich diese jedoch im Alter zwischen dem 25. und 50. Lebensjahr, Frauen sind dabei 3-mal häufiger betroffen.
Zu den typischen Frühsymptomen zählen Morgensteifigkeit der Fingergelenke (>30 min), Gelenkschmerz bei Bewegung, Gelenkschwellungen, lokaler Druckschmerz über dem Gelenkspalt, herabgesetzte grobe Kraft, Rötung der Handflächen, subfebrile Temperaturen sowie Krankheitsgefühl.
Man unterscheidet vier Krankheitsstadien:
Im Stadium 1 stehen Gelenkschmerz symmetrischer Befall der Fingergrundgelenke beider Hände, Morgensteifigkeit, Gelenkschwellungen sowie grober Kraftverlust im Vordergrund.
Im Stadium 2 zeigen sich Folgen der vermehrten Bindegewebsproliferation (Bildung sogenannten Pannusgewebes). Daraus resultieren zudem Tensosynovitiden (Schwellung und Verdickungen der Sehnenscheiden) und Bursitiden (Schleimbeutelentzündungen). Zudem kommt es durch die Bildung vermehrter Gelenkflüssigkeit zu Ausstülpungen der Gelenkkapsel (sogenannte Bakerzysten).
Im Stadium 3 zeigen liegen bereits Deformierungen der Gelenke vor. Die Finger zeigen durch den Befall der Grundgelenke die typische Ulnardeviation (Abweichen der Finger nach „ellenwärts“). Oft sind die Sehnenfächer der Finger zerstört, was zu Fehlstellungen wie Schwanenhals- oder Knopflochdeformität führt.
Potentiell kann jedes Gelenk befallen sein. Nicht selten zeigt sich neben dem Befall der Finger-, Zehen-, Sprung-, Knie-, Hüft- und Schultergelenk auch der Befall der Kiefergelenke sowie der Wirbelsäule. Aufgrund der komplexen Kapsel-Band-Führung des Gelenkes zwischen den ersten beiden Halswirbeln und dessen Nähe zum Rückenmark ist der Befall von besonderer klinischer Bedeutung.
Im Stadium 4 zeigen sich knöcherne Versteifungen der Gelenke, welche mit einem kompletten Funktionsverlust einhergehen können.
Neben dem Gelenkbefall kommt es jedoch auch zur Manifestation der Erkrankung an inneren Organen (z.B. Leber, Herz, Lunge, Magen-Darm-Trakt, Gefäße, Schilddrüse, Knochenmark), der Augen (verminderte Tränensekretion), der Haut (beispielsweise Rheumaknoten oder Rötung der Handflächen) sowie am Nervensystem (Polyneuropathie). Daher ist die interdisziplinäre Vernetzung zur Diagnostik wie der Therapie von besonderer Bedeutung.
Diagnostik:
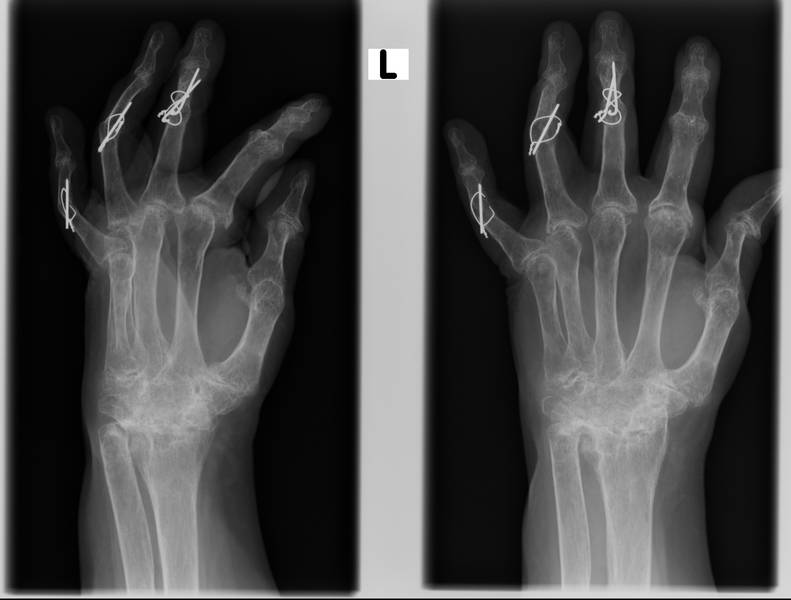
Initial steht das Röntgen, insbesondere der Hände und Füße, im Vordergrund. Hier können Weichteilschwellung, Entkalkung, Knochendefekte, Fehlstellungen oder Versteifung detektiert werden. Des Weiteren sind MRT sowie die Skelettszintigrafie wesentliche Bausteine der Diagnostik. Laborchemisch können erhöhte Entzündungswerte, der Nachweis von Rheumafaktoren und weiterer spezieller Antikörper Hinweise auf eine Rheumatoide Arthritis geben.
Therapie:
Abhängig von der Krankheitsaktivität werden zur Schmerztherapie NSAR sowie Corticoide eingesetzt. Zudem kam es in den letzen Jahren zur Entwicklung von Medikamenten, welche bei längerer Anwendung die Krankheitsaktivität herabsetzen bzw. das Fortschreiten der Erkrankung verhindern können (sogenannte Basistherapeutika).
Zur Therapie einer chronischen Synovitis besteht außerdem die Möglichkeit der Radiosynoviorthese (RSO).
In der operativen Therapie steht die Synovektomie (Entfernung der Gelenkinnenhaut) an initialer Stelle. Im Fall der Sehnen- und/oder Gelenkzerstörung werden Tenosynovialektomien (Entfernung von Pannusgewebe aus der Sehnenscheide), Sehnenrekonstruktionen, Resektions-Arthroplastiken (Entfernung der zerstörten Gelenkanteile), Arthrodesen (Gelenkversteifungen) oder ein totalendoprothetischer Gelenkersatz durchgeführt. -> s. Bilder rechts
Essentiell ist außerdem die Integration von Physio- und Ergotherapie in den Behandlungsplan.
